Синдром Гийена-Барре относится к тяжелым аутоиммунным болезням, поражающим периферическую нервную систему.
Синдром Гийена-Барре относится к тяжелым аутоиммунным болезням, поражающим периферическую нервную систему.
Наиболее частое проявление – острый тетрапарез, когда движения всеми четырьмя конечностями становятся практически невозможными. Прекращаются и другие движения, в том числе глотание, возможность поднимать веки и самостоятельное дыхание. Несмотря на это, течение болезни доброкачественное, большинство случаев заканчивается выздоровлением. Реже встречаются переход в хроническое течение или рецидивы.
Синдром Гийена-Барре встречается во всех странах независимо от уровня их развития с одинаковой частотой – примерно 2 случая на 100 тыс. населения, зависимости от половой принадлежности нет. Болезнь может поражать пациентов самых разных возрастов.
Что это такое?
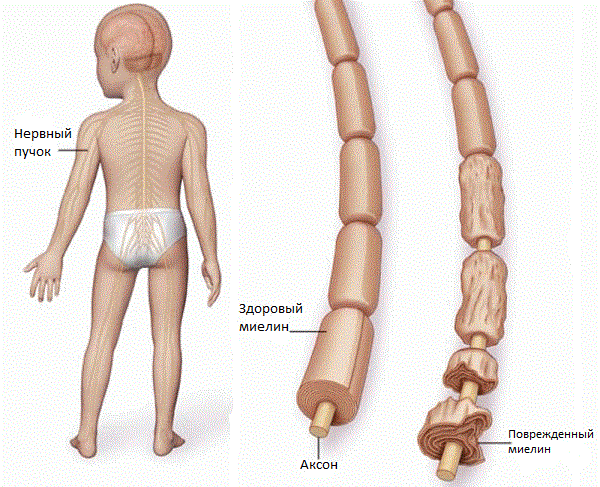
Синдром Гийена-Барре – это острая форма прогрессирующей воспалительной полинейропатии, которая характеризуется мышечной слабостью и расстройством полиневритической чувствительности. Болезнь называют также идиопатическим полиневритом в острой форме, параличом Ландри или воспалительной демиелинизирующей полирадикулонейропатией. Недуг является представителем аутоиммунных аномалий.
Обычно патология имеет специфические признаки, которые позволяют распознать ее на самых ранних сроках развития и вовремя начать адекватное лечение. Доказано, что более 80% заболевших имеют благоприятный прогноз и полностью излечиваются.
Классификация
Выделяют несколько форм синдрома Гийена-Барре в зависимости от симптоматики и области поражения:
- классическая (80% случаев) – воспалительная демиелинизирующая полирадикулоневропатия,
- аксональная (15%) – моторная или моторно-сенсорная невропатия, которая сопровождается поражением аксонов нервных волокон, отвечающих за движение и чувствительность мышц,
- синдром Миллера-Фишера (3%) – сочетание офтальмоплегии, арефлексии с маловыраженным парезами и мозжечковой атаксии,
- атипичные (редкие) – сенсорная невропатия, пандизавтономия и краниальная полиневропатия.
В зависимости от длительности периода нарастания признаков заболевания:
- острая – 7-14 суток,
- подострая – 15-28 суток,
- хроническая – наблюдается в течение длительного срока (до нескольких месяцев), характеризуется медленным развитием симптомов и сменой периодов ремиссии и ухудшений.
Хроническая болезнь Гийена-Барре считается одной из самых опасных, поскольку с трудом поддается диагностике, что существенно снижает шансы начать своевременное лечение.
Этиология
В большинстве случаев причины выражения синдрома Гийена-Барре неясны, поскольку он относится к аутоиммунным процессам. Но специалисты выделяют несколько предрасполагающих факторов:
- сложное протекание инфекционных заболеваний,
- поражение верхних дыхательных путей,
- мононуклеоз инфекционного характера,
- осложнения от оперативного вмешательства или вакцинации,
- ВИЧ-инфекция,
- черепно-мозговые заболевания или травмы, вследствие которых возникли отёчность или новообразования в мозге. Именно поэтому велика вероятность влияния синдрома на нервную систему человека,
- генетическая предрасположенность. Если у кого-то из близких родственников была диагностирована эта болезнь, то человек автоматически попадает в зону риска. По этой причине недуг может проявиться у новорождённого ребёнка и детей школьного возраста,
- инфекции, входящие в группу вирусов герпеса.
Специалисты сходятся во мнении, что синдром Гийена-Барре выражается во время или после протекания вышеуказанных заболеваний.

Симптомы
Синдром Гийена-Барре характеризуется определенными симптомами, а именно: относительно симметричной мышечной слабостью (вялый парез), которая типично начинается в проксимальных отделах мышц ног и через несколько часов или дней распространяется на руки. Часто слабость сопровождается парестезиями пальцев стоп и кистей. Иногда слабость в первую очередь возникает в руках или одновременно в руках и ногах.
Повышается содержание белка в спинномозговой жидкости (начиная со 2-й недели заболевания). В тяжелых случаях возникают параличи дыхательных и краниальных мышц, главным образом мимических и бульбарных. Нередки боли в спине, плечевом и тазовом поясе, иногда иррадиирующие по ходу корешков, симптомы натяжения. Пациенты, особенно с сопутствующим сахарным диабетом, расположены к развитию пролежней.
При синдроме Гийена-Барре часто отмечаются выраженные вегетативные нарушения: повышение или падение артериального давления, ортостатическая гипотензия, синусовая тахикардия, брадиаритмия, преходящая задержка мочи. Интубация или отсасывание слизи могут спровоцировать резкую брадикардию, коллапс и даже остановку сердца. Достигнув пика, симптоматика стабилизируется (фаза плато длится 2-4 недели), а затем начинается восстановление, которое может продолжаться от нескольких недель до 1-2 лет.
Смерть возможна от дыхательной недостаточности, связанной с параличом дыхательного и/или бульбарного центров, пневмонии, тромбоэмболии лёгочных артерий, остановки сердца, сепсиса, но благодаря современным методам интенсивной терапии, прежде всего ИВЛ, летальность в последнее десятилетие снизилась до 5 %.
В чем опасность?
Обычно аномалия развивается медленно на протяжении 2-3 недель. Сначала возникает легкая слабость в суставах, которая со временем усиливается и действительно начинает доставлять дискомфорт больному.
Сразу после покалывания, при остром течении болезни, возникает общее недомогание, слабость в плечевом и тазобедренном отделах. Спустя несколько часов появляются трудности в дыхании. В этом случае обязательно необходимо обратиться за помощью в больницу. Обычно пациента сразу же подключают к системе искусственного дыхания, а после оказывают необходимое медикаментозное и физиотерапевтическое лечение.
При острой форме заболевания патология уже на второй-третий день может полностью парализовать какую-либо конечность. Также при отсутствии своевременного лечения больному грозит:
- Снижение иммунитета,
- Дыхательная недостаточность,
- Малоподвижность суставов,
- Периферический паралич,
- Проблемы адаптации в социуме,
- Затруднение жизнедеятельности,
- Инвалидизация,
- Летальный исход.
Диагностика синдрома Гийена — Барре
Инструментальная диагностика
Люмбальная пункция
При люмбальной пункции результаты СМЖ обычно показывают повышенный уровень белка (>, 45 мг/дл), без плеоцитоза (<,10 клеток/мм3) (белково-клеточная диссоциация). Иногда уровень белка может оставаться нормальным, при умеренном повышении количества клеток (10-50 клеток/мм3). Цитоз выше, чем 50 клеток/мм3, свидетельствует против диагноза ГБС. В ряде случаев могут быть необходимы повторные люмбальные пункции для уточнения диагноза.
Нейрофункциональная диагностика
ЭНМГ (Электронейромиография) — единственный инструментальный метод диагностики, позволяющий подтвердить диагноз ГБС и уточнить характер патологических изменений (демиелинизирующий или аксональный) и их распространенность.[3]
Игольчатая электромиография характеризуется наличием признаков текущего денервационно-реиннервационного процесса при полинейропатии. Исследуют дистальные мышцы верхних и нижних конечностей (например, переднюю большеберцовую мышцу, общий разгибатель пальцев), а при необходимости и проксимальные мышцы (например, четырёхглавую мышцу бедра).
ЭНМГ-исследование у больных с ГБС зависит от клинических проявлений:
- при дистальных парезах исследуются длинные нервы на руках и ногах: не менее четырех двигательных и четырех чувствительных (двигательные и чувствительные порции срединного и локтевого нервов, малоберцовый, большеберцовый, поверхностный малоберцовый и икроножный нервы с одной стороны).
Оценка основных ЭНМГ- параметров:
- моторные ответы (дистальная латентность, амплитуда, форма и длительность), наличие блоков проведения и дисперсии ответов, анализируется скорость распространения возбуждения по моторным волокнам на дистальных и проксимальных участках.
- сенсорные ответы: амплитуда и скорость проведения возбуждения по сенсорным волокнам в дистальных отделах.
- поздних ЭНМГ-феноменов (F-волн): анализируются латентность, форма и амплитуда ответов, величина хронодисперсии, процент выпадений.
- при проксимальных парезах обязательным является исследование двух коротких нервов (подмышечного, мышечно-кожного, бедренного и др.) с оценкой параметров моторного ответа (латентности, амплитуды, формы).
Первые признаки денервационного процесса появляются через две-три недели после начала заболевания, признаки реиннервационного процесса — через месяц.
Лечение
Лечение синдрома Гийена-Барре проводится в условиях стационара. Больному требуется правильный уход, аппаратное наблюдение, медикаментозная терапия, в ряде случаев – срочное оперативное вмешательство.
Медикаментозная терапия направлена на купирование аутоиммунной реакции. Больному показаны иммуноглобулины класса G, которые вводятся внутривенно. Они имеют побочные эффекты в виде тошноты, повышения температуры и головной боли, но улучшают дыхательные функции. Также проводится мембранный плазмаферез, при котором плазма крови пациента замещается раствором хлорида или преополинлюкином. Это уменьшает выраженность парезов и позволяет сократить время поддержки пациента на аппарате искусственной вентиляции легких.
Из симптоматического лечения синдрома Гийена-Барре назначаются витамины группы В, антигистамины, жаропонижающие и обезболивающие, регуляторы сердечного ритма и давления, антитромбические и антихолинэстеразные средства, препараты искусственной слезы.
При длительных бульбарных расстройствах и развитии дыхательной недостаточности возможна трахео- или гастростомия. Слабость и паралич респираторных и бульбарных мышц требуют контроля за дыхательной активностью, сердечным ритмом и артериальным давлением. Иногда нужна установка электрокардиостимулятора, при снижении емкости легких на 25–30% показано применение аппарата ИВЛ. Бульбарный паралич требует введения назогастрального зонда. Также может понадобиться введение катетера в мочевой пузырь.
Уход за больным включает профилактику осложнений, связанных с обездвиженностью (пролежни, тромбоз и др.). С этой целью положение тела больного меняют раз в 2 часа. Назначается очищение кожи, пассивная гимнастика, контроль за работой кишечника и мочевого пузыря.
Реабилитация
Реабилитация пациента, перенесшего синдром Гийена Барре – неотъемлемая часть любого курса лечения, ведь человеку нужно учиться обслуживать себя: держать ложку, одеваться, ходить. Для успешного восстановления активности врачи назначают курсы массажа, растираний, гирудотерапии, лечебные ванны, аппликации воском, процедуры с озокеритом. А еще пациентам рекомендуют пройти занятия лечебной физкультурой и соблюдать диету.
Профилактика
Специфической профилактики заболевания не существует. Врачи могут только порекомендовать лечить все инфекционные заболевания в самом начале их развития, это уменьшит негативное влияние возбудителей болезни на нервную систему.
Больным с перенесенным синдромом Гийена-Барре необходимо воздерживаться от любой вакцинации как минимум полгода. Рецидив заболевания может случиться и после любой другой инфекционной болезни, поэтому необходимо избегать возможных мест заражения.
Прогноз для жизни
Чаще всего при синдроме Гийена-Барре прогноз является благоприятным. Обычно нормальное функционирование конечностей восстанавливается уже спустя 7-12 месяцев у 85% людей. В хроническую форму заболевание переходит в 7-15% случаев. Летальный исход составляет примерно 5%. Причиной смерти может стать дыхательная недостаточность, пневмония или вирусные инфекции. Но чаще всего все это можно предотвратить, вовремя обратившись к специалисту.