 Подагра — одно из многочисленных заболеваний суставов, которое чаще поражает мужчин среднего возраста.
Подагра — одно из многочисленных заболеваний суставов, которое чаще поражает мужчин среднего возраста.
Приступы, как правило, начинаются ночью с болевых ощущений в суставе (иногда одновременно в нескольких местах). Некоторые отмечают, что этому предшествует чувство зуда, напоминающее онемение. Боль постепенно нарастает и за несколько часов от начала ее возникновения становится невыносимой. Появляется отечность, а кожа над пораженным суставом приобретает красноватый оттенок.
Длительность приступа может варьироваться от нескольких дней до нескольких недель, если не вводится ограничение на ряд пищевых продуктов и отсутствует адекватное лечение.
Что это такое?
Подагра (болезнь королей, подагрический артрит) , хроническое прогрессирующее нарушение белкового обмена, при котором происходит увеличение содержания мочевой кислоты в крови (гиперурекемия) и ее отложение в тканях организма.
Подагрой страдает 9% населения, большая часть , мужчины. Недуг, как правило, развивается в 40-65 лет. В норме мочевая кислота (продукт распада пуринов) попадает в кровь и выводится из организма почками. При воздействии патологических факторов в крови повышается содержание мочевой кислоты и одновременно замедляется ее выведение из организма.
У половины пациентов гиперурекемия на протяжении многих лет протекает бессимптомно и проявляет себя, когда в хрящах и суставах скапливаются кристаллы моноурата натрия (тофусы). Тофусы дробятся, кристаллы проникают в суставную полость. В ответ иммунная система “отправляет” в место болезни нейтрофилы, которые стимулируют воспаление сустава и окружающих тканей , развивается острый подагрический приступ.
Из-за чего развивается подагра?
Причиной развития заболевания является отложение кристаллов мочевой кислоты (уратов) в хрящевой ткани сустава. Их накопление приводит к воспалению, сопровождаемому выраженными болевыми ощущениями. Эти кристаллы являются конечным продуктом распада пуринов – веществ, в норме присутствующих в организме человека и поступающих с определенной пищей (мясо, анчоусы, сельдь, спаржа, грибы).
В нормальном количестве ураты распадаются и выводятся почками с мочой. Но при повышенной продукции мочевой кислоты работы почек недостаточно для полной эвакуации продуктов обмена, и некоторое их количество остается в организме в виде плотных острых кристаллов, окружающих и повреждающих хрящевую ткань. В ответ на раздражение в суставе развивается воспаление и отек.
Заболевание тесно связано с ожирением, гипертонией, диабетом и гиперлипидемией.
К факторам риска развития подагры относятся:
- Гиперурикемия – выскоий уровень мочевой кислоты (выше 68 мг/л) может привести к развитию обострения заболевания. Оптимальная концентрация мочевой кислоты – 60 мг/л, независимо от возраста и пола,
- Наследственность. У каждого четвертого больного есть родственник, больной или ранее отмечавший симптомы подагры,
- Возраст. Заболевание может развиться в любом возрасте, но чаще симптомы наблюдаются у людей старше 45 лет,
- Пол. Чаще болеют мужчины, но в постменопаузе у женщин частота заболеваемости становится почти одинаковой с мужчинами,
- Расовая принадлежность. Из-за большей предрасположенности испанцев и афроамериканцев к полноте и ожирению подагра у них встречается чаще,
- Ожирение. Индекс массы тела более 30 значительно повышает риск заболеваемости. У людей с ожирением риск развития заболевания повышается в 4 раза.
Реже возможными причинами, провоцирующими приступ, могут стать:
- Злоупотребление алкоголем, особенно пивом,
- Употребление пищи с высоким содержанием белка и пуринов – печень, почки, сардины и анчоусы,
- Желудочное или желудочно-кишечное кровотечение (язвенная болезнь),
- Заболевания, сопровождающиеся массивным разрушением или перерождением клеток (лейкоз, лимфома, псориаз).
Провоцирующим фактором приступа может стать:
- Прием определенных медицинских препаратов,
- Дегидратация (обезвоживание),
- Повышенная температура тела,
- Травма суставов,
- Перенесенное недавно оперативное вмешательство,
- Лучевая терапия,
- Смена препарата для лечения подагры.
Хотя лечение с помощью препаратов, снижающих уровень мочевой кислоты, позволяет надежно контролировать и предотвратить прогрессирование заболевания, переход на новый препарат может стать причиной развития обострения. Если после начала приема лекарства улучшения не отмечается, или появляются более тяжелые симптомы заболевания, необходимо немедленно обратиться к лечащему врачу для пересмотра тактики лечения.
Отмечается семейная предрасположенность, что подтверждает генетический фактор возникновения заболевания.
Что происходит в суставе?
Боль в суставах возникает не столько от «механической травмы» кристаллами окружающих тканей, сколько от проникновения в сустав и выработки непосредственно в нем огромного количества «воспалительных веществ». То есть причина боли при подагрической атаке – не механическая (острые кристаллы), а химическая (раздражающие вещества).
Привлеченные «воспалительными веществами» (их называют медиаторами воспаления), в сустав проникают иммунные клетки, которые, с одной стороны, вырабатывают еще больше медиаторов, с другой – начинают разрушать собственные структуры сустава, принимая их за «атаку чужеродных агентов». Таково вкратце описание развития аутоиммунной реакции при подагрическом артрите.
Как начинается приступ?
Перед приступом пациенты, как правило, чувствуют себя абсолютно здоровыми, но многие отмечают чувство покалывания в поражённом суставе. Многими отмечена повышенная утомляемость, раздражительность.
- Как правило, заболевание начинается с приступа т. н. подагрического артрита. Вначале воспалительный процесс затрагивает только один сустав.
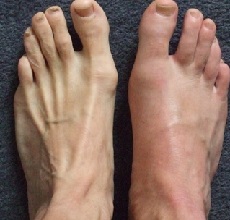
- Обычно в первую очередь поражается большой палец ноги (реже – голеностопный или коленный сустав).
- Приступ чаще всего начинается в ночное время или под утро.
- Боль появляется внезапно, она имеет давящий характер и отличается высокой интенсивностью.
- Пораженный сустав быстро опухает, а в его проекции отмечается гиперемия кожных покровов и локальное повышение температуры.
Повторная атака подагры развивается у большинства больных через 6-24 месяца после первой, но у ряда больных этот промежуток времени значительно больше (иногда достигает 10-20 лет). Со временем частота острых приступов подагры при отсутствии лечения нарастает.
Первые признаки
Главный клинический признак заболевания , приступ подагрического артрита, который в 70% случаев развивается в области большого пальца стопы, голеностопного или коленного суставов и характеризуется:
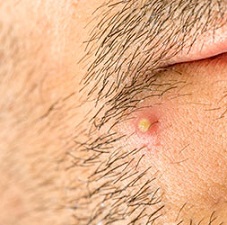
- появлением наростов (тофусов) в области сустава,
- давящей, распирающей болью, которая чаще всего появляется ночью и утром, стихая днем,
- отеком и гиперемией в области пораженного сустава,
- учащением пульса,
- ознобом,
- усиленным потоотделением,
- повышением температуры тела до 39 градусов,
- обострение длится 2-7 дней.
Признаки хронической подагры:
- деформация суставов,
- хруст в пораженном суставе,
- интенсивные, длительные суставные боли,
- трудности передвижения,
- цистит,
- мочекаменная болезнь.
Симптомы подагры у женщин и мужчин
Началом интермиттирующей подагры (см. фото) считается первый приступ артрита. В данном случае у человека периодически чередуются ремиссии и острые приступы недуга. Во время ремиссии больной совершенно не жалуется на состояние здоровья. Иногда после первого приступа до повторных проявлений заболевания проходят годы. Однако чаще всего такие приступы повторяются один или два раза в год. Подагра прогрессирует, и ее атаки повторяются чаще.
В большинстве случаев у человека, страдающего подагрой, симптомы изначально проявляются поражением I плюснефалангового сустава. При этом развивается острый моноартрит. Причина поражения этих суставов состоит в том, что в этих суставах дегенеративно-дистрофические изменения хряща возникают в первую очередь. Поэтому в них ураты откладываются раньше, чем в других суставах. В более редких случаях первыми поражаются другие суставы ног, еще реже — суставы рук. Кстати, с греческого языка слово «подагра» переводится как «капкан для ноги».
Боль в суставе при подагре развивается резко, приступ может начаться утром или ночью, реже – в другое время суток. Человек страдает от очень интенсивных и резких болевых ощущений. Иногда боль может быть нестерпимой, и анальгетики не помогают от нее избавиться. Очень быстро происходит и развитие признаков местного воспаления, которое уже через несколько часов проявляется максимально. В некоторых случаях возрастает и температура тела больного – она может подниматься даже до сорока градусов. Часто отек и гиперемия кожи над суставом выражаются настолько сильно, что могут напоминать флегмону. Вследствие столь неприятных ощущений подвижность сустава заметно ограничивается. Спустя несколько дней (3–7–10 дней) все симптомы заболевания полностью исчезают.
Если болезнь не лечить, то спустя некоторое время она может спровоцировать деструктуризацию костей. А при более чем четырехлетнем течении заболевания над кожей больного появляются бугры, довольно плотные на ощупь. В них скапливаются кристаллы мочевой кислоты. Такие бугры возникают над больными суставами. Они имеют желтоватый цвет. Иногда бугры лопаются, и из них выходят белые крошки. У некоторых больных при подагре со временем также образуются камни в почках. При этом человека беспокоят периодические приступы повышенного артериального давления, почечные колики. Иногда, достаточно редко, подагра также поражает сердечную мышцу.
Стадии
Для классификации по тяжести течение подагры делят на 4 стадии.
- 1 стадия — бессимптомная гиперурикемия. На данной стадии пациент не отмечает никаких симптомов заболевания, но при этом уровень мочевой кислоты в крови превышает 60 мг/л. Это состояние не требует специального лечения, достаточно лишь регулярного контроля уровня мочевой кислоты и ведение здорового образа жизни с соблюдением диеты. При правильно организованном режиме симптомы подагры могут даже не реализоваться, или пройдут годы до развития первого приступа заболевания.
- 2 стадия — острый приступ. На этом этапе кристаллы мочевой кислоты, откладываемые в суставах, активируют воспалительный процесс, что приводит к появлению выраженных болевых ощущений и отека в области пораженного сустава. Боль самостоятельно стихает, даже без проводимого лечения, в течение от 3 до 10 дней. Так как за первым приступом последуют другие, рекомендуется немедленно обратиться за помощью к специалисту. Промежуток между приступами может длиться несколько месяцев, но вероятность повторной атаки с каждым днем возрастает, поэтому важно своевременно начать лечение и вести контроль над уровнем мочевой кислоты.
- 3 стадия – подострое течение. Эта стадия подразумевает период между приступами. В это время симптомы заболевания отсутствуют, и суставы работают нормально. Тем не менее, отложение кристаллов мочевой кислоты продолжается, и это может стать причиной повторных, более выраженных и болезненных приступов подагры в будущем.
- 4 стадия – хроническая узелковая подагра. В запущенных случаях заболевание приобретает хроническую форму, исходом которой является деформация и разрушение костной и хрящевой ткани в области поражения. Так как продолжающееся воспаление продолжается и наращивает интенсивность, не исключается поражение почек с развитием почечной недостаточности.
Осложнения
Наиболее часто развиваются следующие осложнения заболевания:
- подагрический артрит (поражение суставов воспалительной этиологии),
- формирование подагрических узлов,
- мочекаменная болезнь.
Подагрический артрит является следствием иммунного ответа организма, распознающего кристаллические отложения как чужеродный объект. Воспаление развивается в результате миграции большого количества лейкоцитов к патологическому очагу.
Мочекаменная болезнь — ещё одно из серьезнейших осложнений подагры. Ее исходом нередко становится почечная недостаточность, которая в свою очередь может стать причиной летального исхода.
Диагностика
Если суставы хоть раз дали о себе знать – обращение к врачу обязательно. И совершенно неважно как быстро прошёл приступ и насколько сильной была боль. Иначе можно довести дело до инвалидности.
Какой врач лечит подагру? Ревматолог. На первом приёме он проведёт внешний осмотр суставов, диагностирует состояние пациента.
Непосредственно диагноз ставится на основании клинических и параклинических (лабораторных и инструментальных) обследований. У некоторых пациентов постановка диагноза не занимает много времени, другим же приходится проходить ряд анализов и обследований.
В диагностике подагры можно выделить следующие этапы:
- анамнез (опрос пациента),
- оценка клинической картины течения болезни,
- инструментальные исследования,
- лабораторные исследования.
В диагностировании подагры применяются следующие методы:
- биохимический анализ крови (отмечается повышенный уровень мочевой кислоты, за счет исследования креатинина в составе крови определяется актуальность почечной недостаточности),
- рентгенография (исследуются актуальные изменения суставов в рамках рассмотрения хронической формы подагрического артрита),
- изучение синовиальной жидкости, взятой из сустава, подвергшегося поражению на предмет отсутствующей бактериальной флоры и наличия кристаллов мочевой кислоты,
- УЗИ (в исследовании изучаются почки на предмет наличия в них камней).
Диагноз подагры устанавливают на основании наличия двух критериев из следующих:
- содержание мочевой кислоты в крови выше 416,4 мкмоль/л у мужчин и выше 356,9 мкмоль/л у женщин,
- наличие тофусов,
- обнаружение кристаллов мочевой кислоты в синовиальной жидкости или тканях,
- острый преходящий артрит.
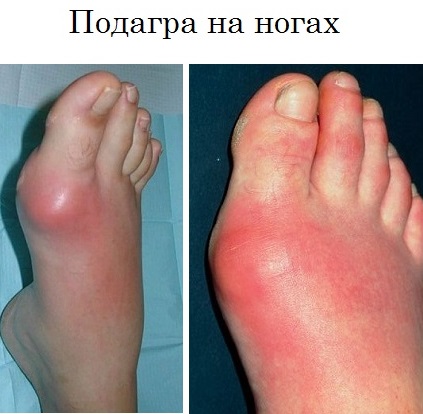
Фото
Как выглядит подагра на ногах: подробные фото во время приступа:
Какие заболевания можно принять за подагру?
Какие еще заболевания протекают по сценарию похожему на подагру? Особенно эта информация будет полезна тем, кто привык ставить себе диагноз, пользуясь справочниками или информацией из Интернета.
- септический (гнойный) артрит. Этому состоянию может предшествовать какая-либо кожная или «общая» инфекция, травма или микротравма мягких тканей вокруг сустава. Практически всегда септическому артриту сопутствует повышение температуры тела. Диагноз уточняется с помощью все той же суставной пункции, и уже по внешнему виду полученной жидкости врач сделает предварительный вывод о диагнозе.
- пирофосфатная артропатия (о ней будет рассказано ниже),
- реактивный артрит. Это заболевание является ответной реакцией на наличие какого-либо возбудителя в организме, и лечится, соответственно, совместно – ревматологом и инфекционистом.
- ревматоидный артрит – хроническое аутоиммунное заболевание неизвестной природы, поражающее преимущественно женщин, в отличие от подагры,
- остеоартроз (часто сочетается с подагрой),
- псориатическим артрит (воспаление суставов в сочетании с кожным заболеванием – псориазом).
Как лечить подагру
Больные подагрой, впервые выявленной или в периоде обострения заболевания, подлежат стационарному лечению в специализированных ревматологических отделениях областных или городских больниц.
Больные подагрой в период ремиссии заболевания при условии назначения адекватной терапии могут находиться под надзором ревматолога, нефролога по месту жительства в районных поликлиниках. Ориентировочная продолжительность лечения в стационарных условиях (специализированные ревматологические отделения) — 7-14 суток при условии подбора адекватной эффективной терапии, улучшение клинических и лабораторных признаков заболевания.
На сегодняшний день, современная фармакология так и не смогла представить ни одного препарата, который одновременно был бы универсальным, и мог бы действительно решать вопрос лечения подагры.
Лечение при подагре, в том числе в домашних условиях предусматривает:
- по возможности быстрое и осторожное купирование острого приступа,
- профилактику рецидива острого подагрического артрита,
- профилактику или регресс осложнений болезни, вызванной отложением кристаллов однозамещенного урата натрия в суставах, почках и других тканях,
- профилактику или регресс сопутствующих симптомов, таких как ожирение, гипертриглицеридемия или гипертензия,
- профилактику образования мочекислых почечных камней.
Что делать при остром приступе?
Говоря о лечении подагры в домашних условиях, мы имеем в виду прежде всего поведение при остром приступе подагры.
- Постельный режим, абсолютный покой, возвышенное положение конечности.
- На больной сустав – аппликации с димексидом или мазью Вишневского.
- Полуголодная диета – овощной бульон, кисель, жидкая каша.
- Обильное щелочное питье: минеральная вода, лимонный сок, отвар овса – главное, как можно больше.
- Вероятно, врач предупреждал, что средства, предназначенные для профилактики, не помогают снять обострение. Если вы регулярно принимали их, как было предписано – продолжайте. Если нет – сейчас не время начинать. Для уменьшения боли найдите в домашней аптечке нестероидные противовоспалительные: диклофенак, индометацин, мовалис, нимесулид (перечень можно продолжать), но не аспирин.
- Кроме того, врач мог рекомендовать прием колхицина в период обострения. Если так, напоминаем, что его следует пить по убывающей схеме: по 1 мг (1 таблетка) 3 раза – в первый день, во второй и третий – по 1 мг утром и вечером, а с четвертого дня – по 1 таблетке на ночь.
При соблюдении всех рекомендаций, острый приступ закончится скорее рано (в течение трех суток), чем поздно (через две недели).
Даже если кажется, что про подагру вам все известно, визитов к врачу все равно не избежать: контроль уровня мочевой кислоты, шлаков крови и анализов мочи не займет много времени, зато позволит вовремя обнаружить проблему и исправить ее.
Медикаментозное лечение
В настоящее время для снижения уровня мочевой кислоты в крови применяются следующие виды препаратов:
- Аналоги гипоксантина. Эти препараты оказывают угнетающее действие на ксантиоксидазу – фермент, который превращает гипоксантин в ксантин (после чего ксантин превращается в мочевую кислоту). Таким образом, удается снизить концентрацию мочевой кислоты в крови, предотвратив развитие воспалительного процесса при подагре. В то же время, следует отметить, что препараты на основе аналогов гипоксантина противопоказаны лицам, страдающим тяжелыми почечными заболеваниями.
- Селективные ингибиторы ксантиноксидазы. В отличие от аналогов гипоксантина, эти препараты избирательно угнетают действие фермента ксантиноксидазы. Они выводятся печенью, а не почками, поэтому может применяться пациентами с почечными патологиями.
- Препараты, препятствующие всасыванию мочевой кислоты в почечных канальцах. Лечение такими препаратами целесообразно только на этапе ремиссии заболевания, поскольку такие лекарства не подавляют синтез мочевой кислоты, а ускоряют ее выведение.
Для устранения воспалительного процесса и болевого синдрома при подагре применяются следующие виды препаратов:
- Препараты на основе колхицина. Колхицин – это алкалоид, который выделяют из ядовитых растений. Это вещество препятствует образованию кристаллов, а также угнетает активность веществ, которые приводят к воспалительному процессу. Препараты на основе колхицина являются средствами для экстренной помощи при приступе подагры. Принять колхицин нужно в течение первых 12 часов после очередного приступа подагры. Принимать колхицин нужно только с разрешения врача, поскольку он оказывает побочные действия на работу желудочно-кишечного тракта.
- Нестероидные противовоспалительные препараты (НПВП). Механизм действия нестероидных противовоспалительных препаратов заключается в угнетении фермента циклооксигеназы, который отвечает за синтез основных медиаторов воспалительного процесса. К популярным нестероидным противовоспалительным средствам относятся диклофенак, ибупрофен, аспирин и другие.
- Глюкокортикоиды. Это синтетические аналоги стероидных гормонов, которые вырабатываются в надпочечниках. При выраженных воспалительных реакциях глюкокортикоиды способны быстро помочь человеку, устранив воспалительную реакцию. Как правило, при обострениях подагры кортикостероиды назначают короткими курсами, поскольку препараты обладают широким спектром побочных действий. Эти препараты нельзя отменять резко, поскольку так можно спровоцировать надпочечниковую недостаточность. Как правило, отмена препарата производится постепенно по 5 мг за 1-2 дня. Нужную дозировку и схему отмены препарата назначает врач в зависимости от выраженности воспалительного процесса и веса больного.
Диета при подагре
В случае подтверждения диагноза, кроме приема лекарственных препаратов, немаловажное значение имеет соблюдение диеты. При составлении примерного меню следует учесть два основных фактора:
- Употреблять продукты, которые не образуют в организме мочевую кислоту.
- Обеспечить организм необходимым набором питательных веществ (белками, жирами, углеводами), так как соблюдать диету людям, имеющим подагру, нужно постоянно.
В меню следует включать молоко и яйца, а также рыбу нежирных сортов. В период между приступами можно употреблять белые сорта мяса (индейка, курица). Все продукты должны подаваться в отваренном виде. Жареные блюда могут провоцировать приступ.
При варке мяса пурины, содержащиеся в этих продуктах, выделяются в воду, а при жарении остаются внутри. Эта особенность приготовления влечет за собой противопоказание к употреблению людям с подагрой рыбных и мясных консервов.
- Не следует включать в рацион колбасу. Кроме наличия большого количества пуринов, она содержит много соли и специй.
- Противопоказаны супы на мясном бульоне. Они должны быть приготовлены только из овощей на воде или молоке.
- Разрешены к употреблению каши (овсяная, гречневая, рисовая), а также макароны. Можно употреблять хлеб, творог и нежирный сыр.
- Противопоказаны бобовые продукты (соя, чечевица, нут, фасоль), а также некоторые растения, которые применяются в качестве приправ (сельдерей, хрен, шпинат).
- Рекомендуется готовить блюда из овощей – картофеля, моркови, кабачков, капусты белокочанной, баклажан.
Употребляемые сладости не должны содержать шоколад: зефир, мармелад, варенье. Лучше отказаться от тортов и сдобных булок. Это может привести к ухудшению состояния крови, и провоцировать ожирение, что нежелательно. В рационе должны быть фрукты: сливы, яблоки, груши, апельсины, абрикосы.
Народные средства
Так как подагра известна с древности, человечество успело накопить богатый опыт в борьбе с данным заболеванием. Многие народные средства на основе лекарственных растений могут бороться с накоплением мочевой кислоты в крови или ослаблять суставные боли при обострении. Об употреблении тех или иных народных средств следует проинформировать лечащего врача. Дело в том, что некоторые из них могут снижать эффективность назначенного медикаментозного лечения. Следует понимать, что народная медицина не может полностью вылечить подагру, поэтому ее использование в лечении носит второстепенный, вспомогательный характер.
Помимо диеты и медикаментозного лечения существуют следующие народные средства для облегчения течения подагры:
- Корень сельдерея. 1 столовую ложку корня сельдерея пахучего заливают 400 мл кипятка. Смесь настаивают в течение 2 часов. Пить настой необходимо 3 – 4 раза в день за полчаса до еды для борьбы с гиперурикемией (для снижения уровня мочевой кислоты в крови).
- Настой зверобоя. 2 столовые ложки зверобоя заливают 1 литром кипятка и настаивают в течение 2 – 3 часов. Процеженный через марлю или ситечко настой пьют по 50 – 70 мл 3 раза в день. При хронической подагре курс лечения может составлять несколько месяцев. Зверобой уменьшает гиперурикемию и несколько облегчает боли.
- Аппликации из репы. Отварить репу до мягкой консистенции, размять ее в кашицу и добавить по необходимости 1 – 2 столовые ложки подсолнечного масла. Полученную смесь прикладывать к пораженным местам. При наличии изъязвлений кожи в области тофусов аппликации запрещены.
- Почки тополя. Растертые в порошок почки тополя смешивают с вазелином или другой растительной маслянистой основой в соотношении 1 к 4. Полученную мазь наносят на пораженный сустав 1 – 2 раза в день в периоды обострений для ослабления боли.
- Коровяк обыкновенный. Сухие цветки коровяка заливают водкой или медицинским спиртом (50 г листьев на 0,5 литра жидкости). Смесь настаивают в течение 5 – 7 часов в защищенном от солнца месте, а затем используют для втирания в кожу над пораженными суставами. Средство также уменьшает боль во время острых приступов.
- Цикорий. 2 чайные ложки цикория заливают 200 мл кипятка и настаивают 4 – 5 часов. Настой пьют по полстакана 2 – 3 раза в день до еды. Цикорий также эффективен для борьбы с гиперурикемией.
- Ванны из ромашки. Ванны из ромашки применяют при поражении подагрой кистей или стоп. Для их приготовления понадобится 100 г сухой ромашки, 5 литров теплой кипяченой воды и 10 – 15 г соли. Ванну принимают в течение 10 – 15 минут, пока вода не остынет до комнатной температуры. Дальнейшее нахождение конечностей в воде рискованно, так как существует угроза переохлаждения и обострения подагры. Поэтому конечности аккуратно вытирают насухо махровым полотенцем и держат в тепле. Регулярные ванны из ромашки уменьшают воспалительный отек и способствуют скорейшему наступлению ремиссии.
Новейшие данные о лечении подагры
По последним данным, к подагре сильнее всего предрасполагает ожирение, вызванное неумеренным потреблением жирной пищи животного происхождения. В группе риска любители сосисок, сарделек, бекона и гамбургеров. Именно избыток белков влечет за собой избыток мочевой кислоты, а лишний вес создает повышенную нагрузку на суставы и, тем самым, ускоряет развитие воспалительного процесса.
Американскими учеными установлена также прямая связь между дефицитом кальция и аскорбиновой кислоты и развитием подагры. С возрастом этих важнейших для организма веществ начинает не хватать даже тем людям, которые ведут здоровый образ жизни и не жалуются на лишний вес. Поэтому после сорока лет необходимо ежегодно обследоваться и принимать назначенные врачом поливитамины.
Недавно был разработан новый препарат, подавляющий синтез мочевой кислоты – Бензобромарон. Сейчас идут активные клинические испытания этого лекарства, а в некоторых западных странах его уже разрешили и поставили на поток. Но прежде чем новинка обоснуется на отечественном фармацевтическом рынке, вероятно, еще пройдет немало времени.
Известно также об экспериментальных разработках новых негормональных противовоспалительных препаратов, воздействующих непосредственно на белок интерлейкин, провоцирующий подагрическое воспаление суставов и тканей. Но точные сроки появления этих медикаментов в свободной продаже назвать сложно.
Профилактика обострений
Чаще всего подагра появляется в тех местах, где суставу была нанесена травма. Поэтому относитесь к таким местам с осторожностью. Не следует носить узкую и неудобную обувь, поскольку она может сильно повредить большой палец ноги, который так “любит” подагра. Главным образом для профилактики появления приступов подагры применяется диета и сбалансированное питание.
Образ жизни придется полностью пересмотреть, сделать его здоровым. Следует пересмотреть свои вкусовые предпочтения. Рекомендуется диета №6, которая способствует уменьшению в организме мочевой кислоты и уратов. Строго ограничиваются, а то и вовсе исключаются продукты, содержащие пуриновые основания , главный источник уратов. Зато бедные пуринами, а потому разрешенные молоко, сыр, яйца, овощи, фрукты и крупы не оставят вас голодными. Рацион пациента должен содержать цельные злаки, яйца, овощи, фрукты, молочные продукты с низкой степенью жирности.
В еде следует ограничивать приём мяса, рыбы, икры, грибов, бобовых. Кроме того, нужно ограничить потребление: копченостей, маринад, анчоусов, цветной капусты, спаржи, щавеля, шоколада. Такая диета приведет к нормализации массы тела и значительно уменьшит нагрузку на суставы во время обострения подагры.
Алкоголь и курение тормозят выведение мочевой кислоты из организма. Следовательно, её кристаллы больше откладываются в суставах. Для профилактики следует полностью исключить алкоголь, особенно пиво, а так же бросить курить. Не рекомендуется употребление чая, кофе, какао. Помимо диеты стоит делать хотя бы раз в неделю разгрузочный день с употреблением моно-продукта.
В первую очередь поражению подвержены мелкие суставы. Поэтому стоит уделить особое внимание развитию их подвижности. Внимание следует сконцентрировать на тех участках, где бывают приступы боли. Ежедневно стоит делать гимнастику для суставов. Поначалу, это будет непривычно, потому что суставам все тяжелее быть подвижными из-за отложений. Рекомендуется чаще бывать на воздухе и совершать прогулки.